がん免疫療法コラム
術後合併症とは? 主な合併症やリスクを軽減するための方法を解説

この記事では、術後合併症の種類やその対処法に焦点を当てています。手術療法全体に言える合併症から、腹部や頸部、肺などの部位別に起こり得る合併症まで幅広く紹介しています。
また、がんの完治後、数か月から数年、場合によっては数十年経ってから発症する「晩期合併症」についても注意しなければなりません。
本記事の後半には、術後合併症や晩期合併症のリスクを軽減するために効果的な免疫療法についても詳しく解説しているので、ぜひ参考にしてください。
INDEX
がんの手術療法
がんの手術療法は、がんの治療方法の一つで、がん細胞を物理的に取り除くことを目的としています。がんが原発巣にとどまっている場合、つまり他の部位への転移がない場合は、ほぼ全てのがん細胞を切除することが可能です。
しかし、がんが周囲の組織に広がっている場合や、他の臓器に転移している可能性がある場合は、より広範囲に手術を行います。これは、がん細胞が残らないようにするためであり、周囲のリンパ節も切除することが一般的です。これにより、再発や転移のリスクを減らすことができます。
手術中には、患者さんの痛みを軽減するために麻酔が使用されます。この麻酔には、「局所麻酔」「区域麻酔」「全身麻酔」などがあり、手術の種類や患者さんの状態に応じて選択されます。
また、手術の方法にはいくつかの種類があります。一つは、医師が直接がんの部位を見て、がん細胞を取り除く開腹手術や開胸手術などです。もう一つは、腹腔鏡や胸腔鏡といった内視鏡を使用し、小さな切開を介して手術を行う方法です。後者は侵襲が少なく、回復が早いことが特徴です。
手術療法の流れ
がんの手術療法は、診断から術後のケアまで一連のプロセスをたどります。以下に、その流れについて簡単に紹介します。
がんの診断
手術療法の第一歩は、正確な診断から始まります。医師は、画像診断や生検などの検査を通じて、がんの種類、大きさ、広がりを評価します。この情報は手術計画を立てる上で非常に重要です。
手術前の準備
診断が確定した後、手術前の準備に移ります。医師は患者さんに手術の方法、リスク、期待される効果などについて詳しく説明します。また、術後合併症のリスクを軽減するために、禁煙・禁酒などの日常生活においての指示が出たり、術前リハビリテーションを行ったりします。
手術当日
手術当日は、患者さんは絶食し、手術室で麻酔を受けます。手術はがんの位置や大きさに応じて異なり、開腹手術、腹腔鏡手術などの方法が選ばれます。
術後の回復
手術後は入院し、さまざまな処置を受けながら回復を待ちます。この期間には痛みの管理や術後合併症の防止が重要です。
リハビリテーション
手術による体力の低下や機能障害を改善するために、リハビリテーションが行われます。これには、運動療法や栄養指導が含まれることがあります。
定期検診
最後に、がんの再発や転移を早期に発見するため、定期的な検診が必要です。これには、画像診断や血液検査などが含まれ、患者さんの健康管理を長期的に行います。
術後の合併症のリスク
手術自体が体に大きな負担をかけるため、どうしても術後は合併症が発生する可能性が存在します。これは手術の自然なリスクの一部として理解することが重要です。合併症が発生した場合、その種類や重症度に応じて、迅速かつ適切な治療が必要になります。
術後に起こり得る主な合併症
がんの手術後にはさまざまな合併症が起こり得ます。しかし、がんが取り除かれた部位によってその合併症は異なります。具体的な合併症については、患者さんごとに異なることもあり、担当の医師に確認することが重要です。
全ての部位で起こり得る合併症
まずは、手術部位にかかわらず、全ての症例に起こり得る術後合併症についてご紹介します。
痛み
術後の患者さんは、創部が完全に閉鎖するまで疼痛を感じることが一般的です。この痛みは、創部自体や肋間神経に起因することがあります。特に肋間神経痛は、手術後しばらく経ってから発生することもあり、天気が悪い日や季節の変わり目に痛みが強まることがあるとされています。
また、この神経痛が長期にわたって持続することもありますが、多くの場合、日常生活に特に支障をきたさない程度であることが多いです。
創感染
手術によってできた創部を縫合した部分では、細菌などによる感染、いわゆる創感染が起こることがあります。この創感染は、縫合部が赤く腫れ上がり、膿が出るなどの症状を伴います。また、痛みや発熱が発生することもあります。
創感染が発生した場合の治療方法としては、まず抜糸を行い、感染部位の圧迫を緩和します。必要に応じて皮膚を切開して膿を排出し、感染の拡大を防ぎます。さらに、抗生物質の使用によって感染を治療し、症状の緩和を図ります。
感染症
手術後は、痛みのため長時間寝たきりになることが多く、その結果、肺の奥の痰がうまく出せなくなることがあります。痰が十分に排出されないと、痰と共に体外へ排出されるはずの菌が体内に留まり、肺炎を引き起こすリスクが高まります。そのため、手術後は意識的に痰を出すことが非常に重要です。
歩行は肺の機能を活性化させ、肺の奥に溜まった痰を出しやすくする効果があります。手術後は積極的に歩くことを心がけ、痰の排出を促すことが大切です。
深部静脈血栓症・肺塞栓症
手術中や手術後に長時間静止していることで、足の静脈内に血の塊ができる深部静脈血栓症が発生し、これが肺の血管に流れ込んで詰まる肺塞栓症に至ることがあります。肺塞栓症は、突然の息切れや胸痛を引き起こし、非常に危険な状態に陥る可能性があります。
このリスクを減らすために、手術前から歩行可能になるまでの期間、医療用の弾性ストッキングを着用します。これにより、足の血流を改善し、血栓の形成を防ぎます。
せん妄
大規模な手術後によく見られるせん妄は、体の異常や薬剤反応によって引き起こされる急性の脳機能不全です。せん妄では、周囲の状況を把握できなくなったり、存在しないものが見えたり聞こえたりする幻覚、記憶障害、興奮状態、不眠などの症状が現れます。高齢者、痛み、睡眠不足、認知症、感染症、脱水状態、血糖値や電解質の異常などが、せん妄の発症を促進する要因となります。
家族は「ぼけたのではないか」と心配することもありますが、せん妄は多くの場合、一時的な症状です。治療として、精神安定剤を使用して症状を緩和することがあります。
腹部の手術で起こり得る合併症
続いて、部位別の術後合併症をご紹介します。まずは、腹部の手術で起こり得る合併症について解説します。
術後出血
手術後、腹腔内で出血が起きた場合、再手術による止血処置が必要となることがあります。特に、腸同士を縫い合わせた吻合部からの出血がある場合は、大腸内視鏡を使用した内視鏡的止血術や、再度の手術による止血が求められます。
出血量が多い場合には、患者さんの状態を考慮して輸血が行われることもあります。
縫合不全
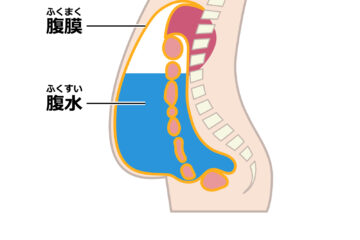
手術後、腸と腸をつないだ部分の縫合不全が発生すると、腸液が漏れ出し、腹腔内に溜まることがあります。この場合、長期間の絶食や、CTやエコーを用いて腹腔内の腸液を外に排出する体外ドレナージが必要になることがあります。
状況が深刻な場合は、再手術で腹腔内洗浄を行い、腸液の漏れを防ぐために一時的な人工肛門を設置し、腹腔内ドレナージを行うこともあります。この人工肛門は、直腸がんの切除で永久に必要となるものとは異なり、縫合不全が治癒し、肛門機能が回復した場合、3〜6か月後に閉鎖する手術を行い、元の肛門から排便が可能になります。
腸閉塞
手術後、しばしば小腸などの動きが鈍くなる腸管麻痺が一時的に発生しますが、これが長引くこともあります。さらに、小腸などが手術で切除されたスペースに挟まったり、捻じれたり、腹部の傷に癒着したりすることにより腸閉塞が起こる可能性があります。
これは、腸液の流れが阻害される状態です。腸閉塞が生じた場合、鼻から胃や小腸にチューブを挿入する処置が必要になることがあります。また、腸が捻じれて虚血の疑いがある場合は、緊急で再手術を行うこともあるでしょう。その際、壊死している腸管があれば腸管の切除を行う場合があります。
膵液漏
膵液漏とは、胃がん、膵臓がん、十二指腸がんなどの手術において、膵臓周辺のリンパ節を郭清する過程で、膵臓の表面から膵液が漏れ出し、周囲の脂肪組織を溶かし、感染を引き起こして膿瘍が形成される状態を指します。膵液は非常に強力な消化液であり、その漏出は周囲の組織に影響を及ぼす可能性があります。
治療には、腹部に設置されたドレーン(チューブ)から膿が排出されるのを待つ必要があり、そのプロセスには1~2か月程度を要することがあります。
頸部や食道の手術で起こり得る合併症
頸部や食道の手術で起こり得る特有の合併症は「嗄声(きせい)」です。以下に、その症状や注意点について解説します。
嗄声(きせい)
頸部や食道の手術で、発声や嚥下に関与する声帯を制御する反回神経の近くを手術した場合、手術後に声がかすれることがあります。これは反回神経麻痺による嗄声(かすれ声)と呼ばれます。多くの場合、この神経機能は3~6か月程度で回復することが期待されます。
反回神経麻痺により、誤嚥(食べ物や飲み物が誤って気管に入ること)が起こりやすくなり、それによって肺炎を引き起こすリスクが高まるため、嗄声がある際には食事時に特に注意が必要です。飲み込む際にむせないよう、慎重な食事摂取が求められます。
肺の手術で起こり得る合併症
最後に、肺の手術で起こりうる合併症について見ていきましょう。
肺炎
手術後は痰の量が増えることがあり、また免疫力が一時的に低下するため、肺炎のリスクが高まります。肺炎は重症化する可能性があるため、予防としての離床(ベッドからの起床や歩行)が非常に重要です。
もし肺炎が発症した場合には、通常、抗生剤による治療が行われます。このように、手術後のケアは、合併症を未然に防ぎ、また発症した場合の早期治療にも繋がります。
肺瘻(ろう)
肺瘻は、肺を切除した部分から空気が漏れ出る症状です。特に、喫煙によって肺が弱っている患者さんに現れやすい傾向があります。
肺瘻は多くの場合、自然に閉鎖されるか、胸膜癒着術(薬を使って空気漏れを止める手術)によって治癒します。しかし、稀に再手術が必要になることもあります。
膿胸(のうきょう)
膿胸は、胸腔内に膿が溜まる病気で、胸腔は通常無菌状態を保っています。しかし、気管支断端瘻や肺瘻などの合併症、または肺の外側での細菌感染による化膿が原因で、膿が蓄積し、発熱を引き起こすことがあります。
この状態を治療するためには、胸腔内の膿を排出し、無菌状態を回復させる必要があります。治療と回復には長期間を要することがあり、場合によっては再手術が必要になることもあります。
肺塞栓
手術中や術後の静止状態により血流が悪化し、足の静脈内で血液が固まりやすくなり、血栓が形成されるリスクが高まります。この血栓が血管から剥がれて血流に乗り、肺動脈に到達して詰まると、肺塞栓症(エコノミークラス症候群とも呼ばれる)が発生します。
この状態は突然の呼吸困難などの症状を引き起こし、発生頻度は低いものの、生じると命に関わる深刻な合併症です。そのため、手術後の管理においては、血栓の予防と早期発見が重要となります。
気管支断端瘻(きかんしだんたんろう)
一般的な肺切除手術では、気管支を切断し、自動縫合器や針を使用して空気漏れが起こらないように縫合します。しかし、術後には、切断した気管支の断端から空気が漏れ出ることが稀にあります。これは非常に稀な状況ではありますが、最も重篤な合併症の一つとされており、発生すると患者さんの入院期間が数か月に及びます。
麻酔による合併症
手術時の麻酔による合併症もあります。以下に主なものを挙げます。
| 症状 | 特徴 |
| 吐き気・嘔吐 | 手術前の絶飲食で予防する。手術後の気分不良があれば報告する。 |
| 頭痛 | 脊椎麻酔後に頭痛が生じる可能性がある。全身麻酔後の重い頭痛も起こり得る。 |
| のどの痛み、声のかすれ | 全身麻酔で人工呼吸器を使用することで起こり得る。数日で回復する。 |
| 歯の損傷、唇の傷・腫れ | 人工呼吸のための管を入れる際のリスク。不安定な歯は事前に報告する。 |
| 寒気・発熱 | 麻酔の影響で体温調節能力が鈍る。 |
| のどの渇き | 唾液分泌を抑える注射による副作用。 |
| 術後痴呆・せん妄 | 環境変化によるストレスが原因で一時的に生じる。非常にまれに脳梗塞が生じる可能性も。 |
| 術後神経麻痺 | 手術中の体位によって引き起こされる。脊椎麻酔後のまれな症状。 |
| 硬膜外腔の感染、膿瘍、血腫形成 | 硬膜外麻酔時のリスク。 |
| アレルギー反応 | 麻酔薬や点滴に対する反応。 |
| 悪性高熱症 | 麻酔薬に対する特異な反応。 |
| 肺塞栓症 | 下肢の血流停滞によって引き起こされる。 |
晩期合併症のリスク
がんやその治療の影響で、がんが完治した後、数か月から数年、場合によっては数十年経過してから晩期合併症が生じることがあります。
がんの手術療法による主な晩期合併症には、成長発達の異常(内分泌異常含む)があり、身長の発育障害、無月経、不妊、肥満、痩せ、糖尿病などが含まれます。
また、中枢神経系の異常には白質脳症、てんかん、学習障害があり、その他の臓器異常では心機能異常、呼吸機能異常、肝機能障害、肝炎、免疫機能の低下などが見られます。
さらに、続発腫瘍(二次がん)として白血病、脳腫瘍、甲状腺がん、その他のがんが挙げられます。
晩期合併症の多くは、がんの種類や治療内容、治療を受けた時の年齢などに関連しています。ほとんどの晩期合併症は、年齢と共に発症しやすくなり、治療終了後何十年も経過してから症状が現れることもあります。これらの合併症に対処するためには、定期的な診察と検査による長期間のフォローアップが必要です。
合併症・晩期合併症のリスクを軽減するためにできること
手術療法は体に大きな負担をかけるため、術後には体力や免疫力の低下が起こりやすいです。合併症や晩期合併症のリスクを軽減するためには、体力や免疫力を維持し、可能であれば向上させることが重要です。
リハビリテーションを行うことはもちろん、免疫療法の検討も一つの選択肢となり得ます。これにより、手術後の回復を促進し、より良い健康状態を維持することが可能になります。
リハビリテーション
手術後は、医師の診察を受けて、適切な時期とタイミングでリハビリテーションを開始することが重要です。リハビリテーションは、合併症の予防や早期回復に大きく影響します。
また、術後のリハビリテーションだけでなく、術前にリハビリテーションを行うケースもあります。術前のリハビリテーションは、手術への準備として体力や免疫力を高め、術後の回復をスムーズにするために役立ちます。
離床リハビリテーション
手術後にベッドから離れ、自分の足で歩けるようになることを「離床」と呼びます。離床リハビリテーションは、深部静脈血栓症や肺塞栓症、肺炎、筋力低下などの合併症を予防するために非常に重要です。また、せん妄や認知症の予防にも効果があるとされています。
手術後は体力が落ち、安静状態が続くことで多くのリスクが高まりますが、早期の離床によってこれらのリスクを低減できます。そのため、医師や看護師の指導のもとで、適切なタイミングで離床リハビリテーションを行うことが大切です。
呼吸リハビリテーション
腹部や肺の手術後、一般的に肺活量が減少することがあります。これにより、合併症を起こすリスクが高まるため、手術前から呼吸リハビリテーションを行うことが推奨されています。
呼吸リハビリテーションは、肺機能の維持と向上を目指し、手術後の合併症のリスクを軽減するのに有効です。術前から始めることで、手術による肺活量の減少を最小限に抑え、回復をスムーズに進めることができます。
筋力・持久力トレーニング
患者さんの体力、年齢、ライフスタイルに合わせて、腕や足、お腹の筋力や持久力を強化するトレーニングが行われます。このトレーニングは、個々の患者さんに最適な方法で実施され、健康状態や回復過程に応じて調整されます。
筋力トレーニングは、患者さんの全体的な体力を高め、日常生活での活動をサポートするだけでなく、医療処置や手術への耐性を向上させることにも期待できます。また、持久力の向上は、患者さんの体調管理に役立ち、より活動的なライフスタイルへの回復を促進します。
免疫療法
免疫療法は、がん治療において体の免疫システムの力を利用する方法です。この治療法は、免疫細胞ががん細胞を認識し攻撃する能力を強化または修復することに焦点を当てています。
免疫療法の特長は、他のがん治療法との併用が可能であることです。これにより、治療効果を高めると同時に、がんの再発や転移を予防することが可能になります。また、免疫療法は副作用が比較的少なく、患者さんが治療を継続しやすいというメリットもあります。手術療法や化学療法、放射線療法など他の治療法と組み合わせることで、それらの効果をさらに向上させることも期待されています。
主な免疫療法の種類とその特徴について、以下に解説していきます。
免疫チェックポイント阻害薬
免疫チェックポイント阻害薬は、免疫システムががん細胞を攻撃する能力を維持する役割を果たします。
通常、T細胞は異物を攻撃する指令を受け取るためのアンテナを持っています。一方、がん細胞も同様にアンテナを持ち、T細胞に対して異物攻撃の命令を送ります。これにより、T細胞はブレーキがかかり、がん細胞への攻撃が制限されます。
免疫チェックポイント阻害薬は、T細胞とがん細胞の相互作用を変える役割を果たします。具体的には、T細胞とがん細胞のアンテナに作用し、異物攻撃のブレーキを解除します。これにより、T細胞はがん細胞を攻撃しやすくなり、がんの増殖や転移を防ぎます。
エフェクターT細胞療法
エフェクターT細胞療法は、がん細胞への攻撃力を強化する画期的な治療法です。この方法では、患者さん自身のT細胞を体外に取り出し、特定のがん細胞を識別できるようにする遺伝子を導入して増殖させます。その後、強化されたT細胞を患者さんの体内に再び戻します。この過程により、T細胞はがん細胞を効果的に攻撃できるようになります。
樹状細胞ワクチン療法
樹状細胞ワクチン療法は、がん治療の最先端技術で、患者さんに合わせたカスタムワクチンを作成する個別治療です。この治療法は、樹状細胞と呼ばれる特別な細胞を活用します。樹状細胞は、がん細胞を最初に検出し、免疫細胞に情報を伝える役割を果たします。
樹状細胞ワクチン療法のプロセスは、患者さんから採取した単球と呼ばれる細胞を外部で樹状細胞に変換し、これにがんの目印を認識させます。そして、この特別なワクチンを患者さんの体内に再び注射することで、免疫システムをがん細胞に対して活性化させるのが治療の目的です。
NK細胞療法
NK細胞療法は、患者さん自身の免疫力を活性化し、がんの成長を遅らせる、または縮小させることを目指しています。
まず、患者さんから約50mLの血液を採取します。この採取された血液から、NK細胞(自然殺傷細胞)を増殖・活性化させるための専用の施設である細胞培養施設(CPC)で約2週間かけて処理します。
NK細胞は免疫システムの中でがん細胞を攻撃する役割を果たす特別な細胞であり、これを増やし、活性化させることでがんに対する免疫力を高めます。
その後、増殖・活性化されたNK細胞は点滴などの形で再び患者さんの体内に戻されます。
6種複合免疫療法
6種複合免疫療法では、患者さんの血液から取り出した6種類の免疫細胞を活性化・増殖させ、がんに対する免疫応答を強化します。
まず、患者さんからの採血によって、6種類の免疫細胞が収集されます。これらの免疫細胞は特別なペプチドによってがんの情報を記憶し、がん細胞とがん幹細胞を標的として攻撃します。これにより、がん細胞に対する効果的な免疫応答が引き起こされます。
6種複合免疫療法はほぼ全てのがんの治療や予防に適用可能であり、特に手術後のがん転移や再発の予防にも効果的です。治療は非常に簡単で、採血と点滴だけで行われ、患者さん自身の細胞を活用するため、副作用がほとんどなく、体への負担が軽減されます。
まとめ
この記事では、手術療法で起こり得る、術後合併症について詳しく解説してきました。一般的な術後合併症から、手術の部位別に起こり得る特有の合併症まで、幅広くご紹介しました。
術後合併症は術後の管理はもちろん、術前からの予防も非常に重要です。そして、合併症や晩期合併症のリスクを軽減するために有効な方法の一つが「免疫療法」です。
この中でも特に先進的なのが6種複合免疫療法で、異なる免疫療法を組み合わせることでがん細胞に対する攻撃力を高め、より効果的な治療を目指します。この治療法は、再発や難治性のがんに対しても効果が期待されています。
6種複合免疫療法についてさらに詳しく知りたい方はこちらよりご確認ください。
「術に起こり得る」になっていましたので、「術後に起こり得る」に変更しています。
監修:福岡同仁クリニック院長 麻生俊英
お電話でのお問い合わせ
専任のスタッフが丁寧に対応いたします。
ご不明な点などございましたら、まずはお気軽にご相談ください。
0120-271-580 受付時間平日9:00~18:00/土曜9:00~13:00