がん免疫療法コラム
大腸がんの手術と費用とは?肝転移についても解説
大腸がんの治療において、手術は重要な役割を果たします。
がんの進行度や発生部位に応じて、最適な手術方法が選ばれ、患者の回復をサポートします。
手術にはさまざまな種類があり、近年では低侵襲手術やロボット支援手術など、体への負担が少ない選択肢も広がっています。
また、がんの進行具合によっては、内視鏡治療や肛門温存手術など、患者の生活の質をできるだけ維持する治療が選ばれることもあります。
今回の記事では、大腸がんの手術方法とそれに伴う費用、さらに術後のリスクや合併症について詳しく解説します。
【がんの治療法としておすすめ「6種複合免疫療法」】
副作用が少なく、他の治療と併用できる!
6種複合免疫療法は、患者さま自身の免疫細胞を一度体外へ取り出し、活性化・増殖させて体内へ戻すことで、がんと闘う力を高める免疫療法です。
治療法は、採血と点滴だけの通院治療です。
6種複合免疫療法をおすすめする理由
- がん3大療法との併用が可能で、ほぼ全てのがんに対応する
- 副作用が少ないため、体への負担も小さい治療法である
- 入院が必要ないため、患者さまの生活のリズムを変えることなく治療を行うことができる
がん治療の選択肢の一つとして、6種複合免疫療法もぜひご検討ください。
今すぐ詳細を知りたい方は、以下よりお問い合わせください。
INDEX
大腸がんにおける手術
大腸がんの手術は、がんの進行度や発生部位に応じて最適な方法が選択されます。
早期がんの場合、内視鏡的粘膜切除術(EMR)や内視鏡的粘膜下層剥離術(ESD)によって、腸を切除せずに治療できることがあります。
一方、進行がんでは、がんを含む腸の一部と周囲のリンパ節を切除する外科手術が必要になります。
主な手術方法には、以下の種類があります。
| 開腹手術 | 従来の方法で、広範囲の切除が可能 |
| 腹腔鏡手術 | 小さな切開で行う低侵襲手術 |
| ロボット支援手術 | 精密な操作が可能で、より正確な手術が期待できる |
特に直腸がんの手術では、肛門を温存できるかどうかが重要なポイントとなります。
がんの位置や進行度によっては、肛門を残すことが難しく、人工肛門(ストーマ)の造設が必要になる場合もあります。
低侵襲手術と費用
大腸がんの手術には、従来の開腹手術に加え、体への負担が少ない低侵襲手術が広く用いられるようになっています。
特に腹腔鏡手術やロボット支援手術は、小さな切開で手術を行うため、術後の痛みが軽減され、回復が早いというメリットがあります。
一方で、これらの手術は高度な技術を要し、医療機関によって導入状況が異なります。
また、治療を受ける際には費用面も重要なポイントとなります。
内視鏡治療
内視鏡治療は、大腸がんの早期ステージ(主にステージ0~Ⅰ)で、がんが粘膜内または浅い粘膜下層にとどまっている場合に実施される治療法です。
開腹手術を行わずに、内視鏡を用いて病変を切除できるため、体への負担が少なく、入院期間も短いというメリットがあります。
| 治療法 | 治療内容 | 費用(3割負担の場合) |
| 内視鏡的粘膜切除術(EMR) | 病変の下に生理食塩水を注入し浮かせてから、スネア(輪状の器具)で切除する | 約2~5万円 |
| 内視鏡的粘膜下層剥離術(ESD) | 特殊な電気メスを用いて粘膜下層を剥離し、病変を一括で切除する | 約5~10万円 |
腹腔鏡下手術
腹腔鏡下手術は、大腸がんのステージⅠ~Ⅲで行われることが多い手術法で、従来の開腹手術に比べて低侵襲(体への負担が少ない)な点が特徴です。
腹部に数カ所の小さな穴を開け、そこからカメラや手術器具を挿入して手術を行います。
傷口が小さいため、術後の回復が早く、痛みが少ないというメリットがあります。
| 手術法 | 治療内容 | 費用(3割負担の場合) |
| 腹腔鏡下結腸切除術 | 腹腔鏡を用いてがんを含む結腸の一部と周囲のリンパ節を切除 | 約20~40万円 |
| 腹腔鏡下直腸切除術 | 腹腔鏡を用いて直腸の一部または全体を切除し、吻合(腸をつなぐ) | 約30~50万円 |
腹腔鏡下手術は高い技術と経験が求められるため、専門医のもとで実施することが推奨されます。
特に直腸がんでは、がんの位置によって肛門を温存できるかどうかが決まるため、適切な術式の選択が重要です。
費用は従来の開腹手術と比べてやや高額ですが、健康保険が適用されますし、費用によっては高額療養費制度も活用することができます。
ロボット支援手術
ロボット支援手術は、腹腔鏡手術をさらに進化させた低侵襲手術であり、ステージⅠ〜Ⅲの大腸がんに対して実施されることが多い治療法です。
特に直腸がんでは、狭い骨盤内での精密な操作が求められるため、ロボット支援手術の利点が生かされます。
この手術では、「ダビンチ」と呼ばれる手術支援ロボットを使用し、外科医が遠隔操作でロボットアームを動かして手術を行います。
ロボットアームは人間の手よりも自由度が高く、細かい動きが可能なため、神経や血管を傷つけるリスクが低減し、より精密な手術が実現できます。
| 手術法 | 治療内容 | 費用(3割負担の場合) |
| ロボット支援結腸切除術 | ロボットアームを使用し、結腸のがん部分と周囲のリンパ節を切除 | 約30~60万円 |
| ロボット支援直腸切除術 | 精密な操作で直腸のがんを切除し、肛門を温存する手術が可能 | 約40~70万円 |
ロボット支援手術は、高額な医療機器を使用するため腹腔鏡手術よりも費用が高めですが、健康保険が適用されます。また、高額療養費制度を活用することで、自己負担額を軽減できます。近年では、術後の合併症リスクが低減することから、多くの医療機関で導入が進んでいます。
開腹手術と費用
開腹手術は、大腸がん治療において最も一般的な手術法の一つであり、ステージⅠ〜Ⅲのがんに対して実施されることが多い治療法です。
腹部を大きく切開し、がんを含む腸管と周囲のリンパ節を切除するため、広い視野を確保でき、確実な手術が可能というメリットがあります。
しかし、術後の回復に時間がかかるというデメリットもあります。
特に進行がんの場合や、腹腔鏡手術が適応とならないケースでは、開腹手術が選択されることが多くなります。
肛門温存手術
肛門温存手術は、直腸がんの手術において肛門を残し、人工肛門(ストーマ)の造設を回避することを目的とした術式です。
特にステージⅠ~Ⅲの直腸がんに適応されることが多く、腫瘍の位置や進行度に応じて最適な手術法が選択されます。
| 手術法 | 適応 | 治療内容 | 費用(3割負担の場合) |
| 低位前方切除術(LAR) |
|
直腸の一部を切除し、残った腸を肛門につなぐ | 約30~50万円 |
| 括約筋間直腸切除術(ISR) |
|
肛門括約筋を残し、直腸を切除してつなぐ | 約40~60万円 |
肛門温存手術の可否は、がんの位置や進行度、患者さまの排便機能などを総合的に判断して決定されます。
術後、一時的に人工肛門を造設する場合がありますが、時間の経過とともに腸の機能が回復し、通常の排便が可能になるケースもあります。
他臓器合併切除(拡大手術)
他臓器合併切除(拡大手術)は、大腸がんが進行し、周囲の臓器(膀胱、子宮、卵巣、胃、肝臓、膵臓など)に浸潤している場合に実施される手術です。
通常の開腹手術に加えて、がんが浸潤している臓器の一部を同時に切除することで、根治の可能性を高めることを目的とします。
| 手術法 | 治療内容 | 費用(3割負担の場合) |
| 膀胱合併切除術 | 直腸と一緒に膀胱の一部を切除 | 約50~80万円 |
| 子宮・卵巣合併切除術 | 直腸・結腸とともに子宮や卵巣を摘出 | 約50~80万円 |
| 肝臓合併切除術 | 大腸の手術と同時に肝臓の一部を切除 | 約60~100万円 |
| 膵臓・胃合併切除術 | 胃や膵臓の一部を切除 | 約60~100万円 |
他臓器合併切除(拡大手術)は、高度な技術を要するため、経験豊富な医療チームのもとで行うことが推奨されます。
術後の回復には時間がかかりますが、適切な手術を行うことでがんの進行を抑え、長期的な生存率を向上させることが期待されます。
リンパ節郭清と費用
リンパ節郭清(かくせい)は、大腸がん手術においてがんの転移リスクを減らすために、周囲のリンパ節を切除する処置です。
大腸がんはリンパ節を通じて転移しやすいため、がんの進行度に応じてリンパ節郭清の範囲が決まります。
特にステージⅠ〜Ⅲの患者さまに対して実施されることが多く、転移が疑われる場合は、より広範囲の郭清が必要になります。
| 郭清の種類 | 適応 | 内容 |
| D1郭清 | 早期がん向け | がんに最も近いリンパ節のみを切除 |
| D2郭清 | 標準的な術式 | 大腸周囲のリンパ節を広範囲に切除 |
| D3郭清 | 進行がん向け | 主要な血管周囲のリンパ節まで切除 |
リンパ節郭清は、通常の大腸がん手術の一部として行われるため、手術全体の費用に含まれます。
保険適用後の自己負担額(3割負担の場合)は約30~60万円程度が一般的です。
手術に伴う合併症
大腸がんの手術は、安全に行われるよう慎重に計画されますが、術後に合併症が発生する可能性があります。
合併症のリスクは、手術の種類、がんの進行度、患者さまの体調によって異なります。
特に開腹手術や他臓器合併切除では、体への負担が大きくなるため、回復期間が長くなることがあります。
一方、腹腔鏡手術やロボット支援手術では、合併症のリスクは低くなる傾向があります。
出血
大腸がんの手術では、出血が主な合併症の一つとして挙げられます。
手術中の出血量は、開腹手術では多くなりやすく、腹腔鏡手術やロボット支援手術では少なくなる傾向があります。
特に、大きな血管が損傷した場合や、リンパ節郭清を広範囲に行う場合には、出血リスクが高まります。
また、術後に傷口や吻合部(腸をつなぎ合わせた部分)から出血することもあり、貧血や再手術が必要になる場合もあります。
縫合不全
縫合不全とは、手術でつなぎ合わせた腸の吻合部がうまく接合せず、内容物が漏れ出してしまう合併症です。
特に下記の方はリスクが高くなる可能性があります。
- 直腸がん手術後
- 高齢者
- 糖尿病などの持病がある患者さま
縫合不全が起きた場合、腹膜炎や感染症を引き起こす可能性があり、発熱・腹痛・炎症反応の上昇が見られます。
軽度の場合は抗生剤治療やドレナージ(排液処置)で対応可能ですが、重度の場合は再手術が必要になることもあります。
腹腔内膿瘍・骨盤内膿瘍
腹腔内膿瘍・骨盤内膿瘍は、大腸がん手術後に細菌感染が起こり、腹腔内や骨盤内に膿がたまる合併症です。
特に、縫合不全が発生した場合や、手術中に腸の内容物が漏れた場合にリスクが高まります。
腹腔内膿瘍・骨盤内膿瘍の主な症状
- 発熱
- 腹痛
- 白血球の増加
- 重症化すると全身に感染が広がる危険がある
治療は、抗生剤の投与やドレナージ(排膿処置)が基本ですが、膿が多い場合には追加手術が必要になることもあります。
イレウス(腸閉塞)
イレウス(腸閉塞)は、大腸がんの手術後に腸の動きが低下し、腸内容物が通過できなくなる合併症です。
特に、手術による腸管の癒着(組織がくっつくこと)が原因で発生することが多く、開腹手術を受けた患者さまではリスクが高まります。
イレウス(腸閉塞)の主な症状
- 腹痛
- 吐き気・嘔吐
- 腹部膨満感(お腹の張り)
- 排便・排ガスの停止
軽度のイレウスは絶食や点滴で改善することがありますが、重度の場合は管を挿入して腸内の圧を下げる処置や、手術による腸の再建が必要になることもあります。
術後は腸の動きを回復させるために、早期の歩行や適度な食事管理が重要です。
排尿障害
排尿障害は、大腸がん手術後に膀胱や神経のダメージによって排尿機能が低下する合併症です。
特に、直腸がんの手術では、骨盤内の自律神経が影響を受けやすく、術後に排尿が困難になることがあります。
排尿障害の主な症状
- 尿が出にくい(排尿困難)
- 尿意がわかりにくい(膀胱機能の低下)
- 頻尿や尿漏れ
軽度の場合は時間の経過とともに回復しますが、重度の場合はカテーテル(尿道カテーテル)による管理が必要になることもあります。
排尿障害を予防するためには、術後のリハビリや骨盤底筋トレーニングが有効とされています。
大腸がんの肝転移と手術
大腸がんの肝転移は、大腸がんが進行し、血流を介して肝臓へ転移することで発生します。
大腸がんは肝臓に転移しやすい特徴があり、転移が見つかった場合でも、手術による切除が可能かどうかを慎重に判断する必要があります。
| 治療法 | 適応 | 特徴 |
| 手術(肝切除) |
|
手術可能な場合、がんの根治を目指すことができる |
| 化学療法(抗がん剤治療) |
|
がんの縮小後に手術を行うことを目指す(コンバージョン手術) |
| 局所治療(ラジオ波焼灼術など) |
|
肝臓の腫瘍を熱で焼く治療法 |
大腸がんの手術以外の治療法

放射線治療
放射線治療は、大腸がんの中でも特に直腸がんに効果的な治療法です。
放射線を使用してがん細胞を破壊し、がんの進行を抑える方法で、特にがんが直腸付近にある場合に効果が期待できます。
手術前にがんを縮小させて手術をしやすくする目的で放射線治療が行われる(術前放射線療法)こともあります。また、手術が難しい場合や再発リスクが高い場合には、手術後に追加で行うこともあります。
放射線治療の特長は、がん細胞をピンポイントで攻撃し、周囲の正常な組織へのダメージを最小限に抑えられることです。
また、進行したがんや手術が難しい場合にも効果的です。副作用としては、治療部位の炎症や皮膚の赤み、消化器系の不調が見られることがありますが、治療後に軽減することが多いです。
特に進行がんや再発がんでは、化学療法と併用することで治療効果を高め、患者さまの生活の質を維持することが目指されます。
放射線治療は、大腸がん治療の重要な選択肢の一つです。
薬物療法
薬物療法は、手術後の再発予防や進行したがんの治療に広く用いられます。
薬物療法には、化学療法、分子標的療法、免疫療法があり、それぞれ異なる作用でがん細胞の増殖や転移を抑制します。
化学療法は抗がん剤を使用し、がん細胞を攻撃してその進行を抑えることを目的とします。
手術後に再発を防ぐために使われることが多く、進行した大腸がんでも延命効果が期待されています。
代表的な抗がん剤にはフルオロウラシル(5-FU)やオキサリプラチンがあり、これらを組み合わせた治療が一般的です。
分子標的療法は、がん細胞に特異的に作用する薬剤を使うため、副作用が比較的少なく、進行がんに対しても効果があります。
ベバシズマブやセツキシマブなどが使用され、がんの成長や血管新生を抑制します。
免疫療法
ステージ4の大腸がんでは、がんが他の臓器に転移しているため、根治が難しいとされていますが、近年では免疫療法が新たな選択肢として注目されています。
免疫療法は、患者さま自身の免疫システムを活性化し、がん細胞と闘う力を引き出す治療法であり、他の治療法と併用することで相乗効果が期待できる点が大きな特徴です。
代表的な免疫療法には、免疫チェックポイント阻害剤があります。
この治療法は、がん細胞が免疫細胞の攻撃を回避するメカニズムをブロックし、免疫システムががん細胞を効率的に攻撃できるようにします。
よく使用される薬剤には、ニボルマブ(オプジーボ)やペムブロリズマブ(キイトルーダ)があります。
また、サイトカイン療法では、インターフェロンやインターロイキンなどのサイトカインを使って免疫細胞を活性化し、がん細胞への攻撃力を高めます。
この治療法はがんの進行を抑える効果が期待されますが、副作用も伴うため慎重に進められます。
さらに、近年注目されている6種複合免疫療法は、6つの異なる免疫療法を組み合わせることで、免疫システム全体を強化し、がん細胞への攻撃力をさらに高めます。
この治療法は、副作用が比較的少ないため、化学療法や放射線療法と併用して体への負担を軽減しながら治療を進めることが可能です。
これらの免疫療法は、ステージ4の大腸がん患者さまにとって、新たな希望をもたらす治療法として期待されています。
副作用が少ない6種複合免疫療法
「6種複合免疫療法」の特徴を3つ紹介します。
①がん3大療法との併用が可能で、ほぼ全てのがんに対応する
がん3大療法(外科手術/化学療法/放射線治療)との併用が可能で、一部(T細胞・NK細胞・NKT細胞型白血病/T細胞・NK細胞・NKT細胞型悪性リンパ腫)を除く、ほぼ全てのがんに対応します。
また、手術後に残ったがん細胞にも対応し、がん細胞増殖の抑制、再発・転移の予防にも効果的です。
②副作用が少ないため、体への負担も小さい治療法である
患者さまご自身の免疫細胞を使用するため、抗がん剤のような強い副作用がほとんどありません。
そのため、他のがん治療で治療継続は困難と判断された場合でも、6種複合免疫療法なら治療を継続できる可能性があります。
また、費用は治療ごとでのお支払いのため、医療費を一度にまとめて支払う必要もありません。
③入院が必要ないため、患者さまの生活のリズムを変えることなく治療を行うことができる
6種複合免疫療法は、採血によって取り出した免疫細胞を培養し、活性化させた後点滴で体内に戻すという治療法です。方法は、採血と点滴だけの通院治療です。
そのため、入院の必要がなく、患者さまの生活のリズムを変えることなく治療を行うことができます。
6種複合免疫療法の治療効果
以下は、6回(1クール)の治療を終えた患者さまの治療効果を紹介します。
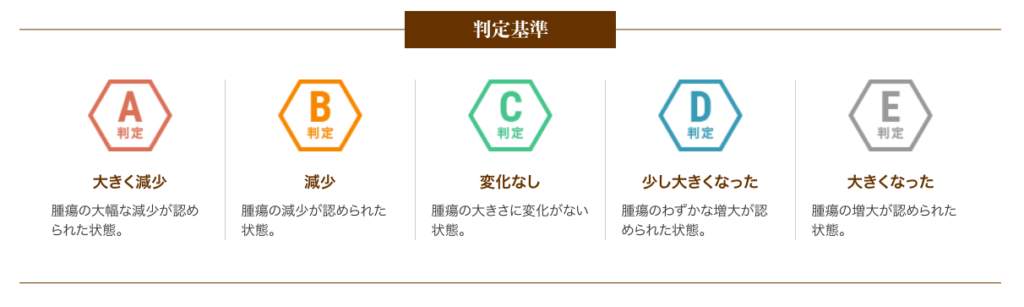

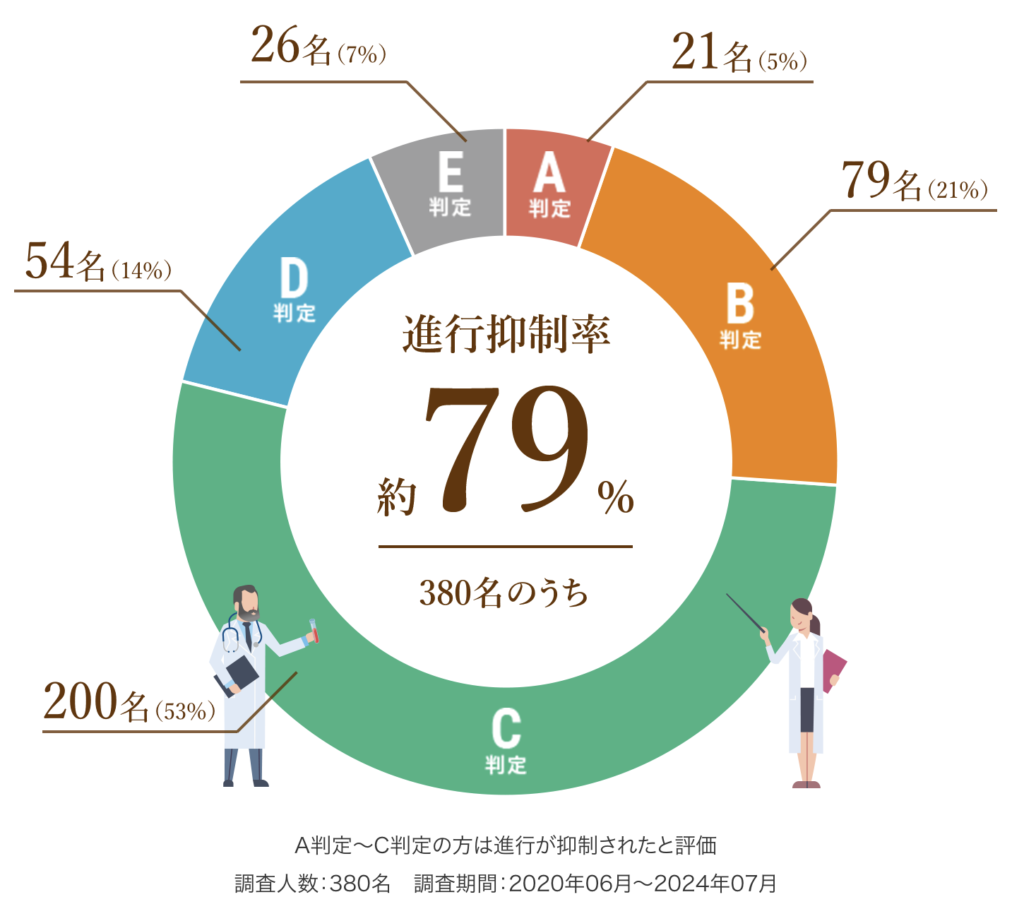
A判定〜C判定の約79%の方は腫瘍の進行が抑制されたと評価し、さらにA判定〜B判定の約26%の方は腫瘍の減少が認められた状態となりました。
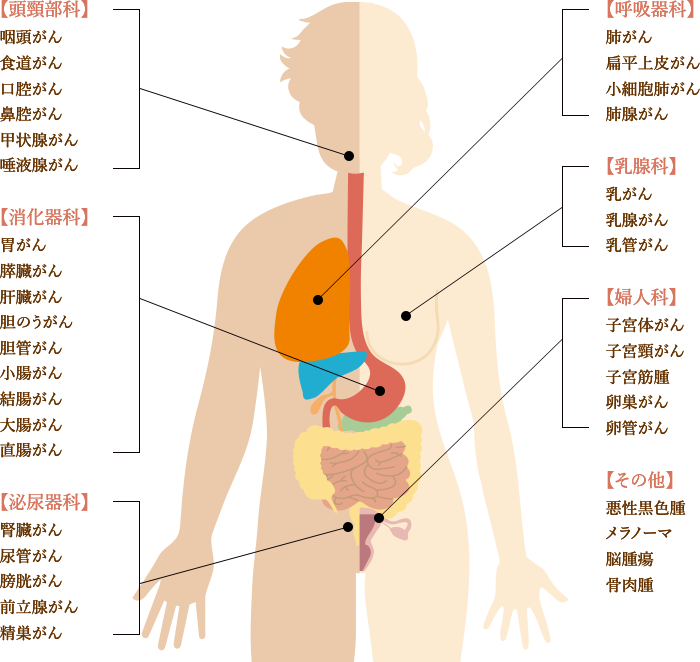
また、6種複合免疫療法の大きな特徴として、さまざまな部位のがんに対応できるという点があります。
以下、6種複合免疫療法で過去に治療したがんの一例です。ほぼ全てのがん種に対応しているため、以下に記載のないがん種や希少がんでも、治療可能です。
詳細は以下よりお問い合わせください。
お電話でのお問い合わせ
専任のスタッフが丁寧に対応いたします。
ご不明な点などございましたら、まずはお気軽にご相談ください。
0120-271-580 受付時間平日9:00~18:00/土曜9:00~13:00